Kolonoskopia - wskazania, przygotowanie, przebieg i interpretacja wyników

Kolonoskopia (ileokolonoskopia) to badanie całego jelita grubego wraz z ostatnim odcinkiem jelita cienkiego.
Wskazania do kolonoskopii
- diagnostyka - pełna kolonoskopia wraz z oceną końcowego odcinka jelita krętego (ileum terminale) i pobraniem wycinków do oceny histopatologicznej jest podstawowym badaniem diagnostycznym w przypadku problemów jelitowych
- różnicowanie między CU i CD
- ocena stopnia aktywności choroby oraz monitorowanie leczenia - gdy jest to wskazane ze względów klinicznych
- monitorowanie programu leczenia biologicznego oraz badań klinicznych
- nadzór onkologiczny - po 8 latach od rozpoznania WZJG lub choroby Crohna dotyczącej jelita grubego zaleca się kontrolne kolonoskopie wraz z biopsją w kierunku zmian dysplastycznych, w zależności od ryzyka rozwoju nowotworu co 1-2 lub co 3-4 lata
- leczenie zabiegowe, np. polipektomia czy rozszerzanie zwężeń jelita przy pomocy balonów endoskopowych
Przygotowanie do kolonoskopii
Kolonoskopia wymaga dokładnego oczyszczenia całego jelita grubego. Tylko takie staranne przygotowanie umożliwia szczegółową ocenę śluzówki oraz pobranie wycinków do badania pod mikroskopem, a także minimalizuje ryzyko powikłań.
Czyszczenie jelita może być farmakologiczne lub dietetyczne.
- Farmakologiczne polega na wypiciu specjalnego środka przeczyszczającego. Na rynku dostępne są makrogole (Fortrans, Moviprep), siarczany (CitraFleet, Eziclen) oraz fosforany (Fleet Phospho soda). Wszystkie te preparaty są na receptę. Siarczany mogą u niektórych chorych podrażniać śluzówkę okrężnicy i imitować stany zapalne w obrazie badania. Za najbezpieczniejsze w NZJ uznaje się makrogole. Najczęściej zlecany przez gastroenterologów jest Fortrans, którego 4 dawki (4 saszetki, każda rozpuszczona w litrze wody) należy wypić wieczorem przed badaniem. Stosuje się także schemat: 3 dawki (= 3 litry) wieczorem i 1 rano. Schemat zależy od wyznaczonej godziny badania. Roztwór Fortransu należy popijać dużą ilością wody lub innych przejrzystych płynów. Wielu chorych narzeka na smak Fortransu, ale można sobie z tym poradzić. Najlepiej rozpuścić go w niegazowanej wodzie mineralnej smakowej (np. cytrynowej), schłodzić w lodówce + wrzucić kostki lodu (na zimno "wchodzi" znacznie lepiej), dodać sok z cytryny (bez miąższu), pić przez słomkę (mniej czuć wtedy mdły posmak tego preparatu), popijać jasnym klarownym sokiem (np. jabłkowym, ananasowym czy z jasnych winogron), a pomiędzy łykami ssać landrynki (np. miętowe czy imbirowe, które dodatkowo łagodzą mdłości i ewentualny odruch wymiotny) lub lizaki. Zielona herbata zmniejsza działania niepożądane makrogoli, takie jak nudności, wymioty, wzdęcia czy bóle brzucha. W ostateczności (np. u chorych wymiotujących albo u dzieci, które odmawiają wypicia środka przeczyszczającego) można podać te preparaty za pomocą sondy wprowadzonej przez nos do żołądka. Efektem picia tych środków przeczyszczających są liczne wypróżnienia, na koniec treścią płynną. Podrażnioną okolicę odbytu można smarować maściami łagodzącymi (np. Linomag, Sudocrem) lub znieczulającymi (np. Lidoposterin). Zamiast zwykłego papieru toaletowego warto używać wilgotnego w formie nasączanych chusteczek (np. Velvet) albo podmywać się po każdym wypróżnieniu łagodnym środkiem myjącym (np. specjalną pianką oczyszczającą Proktis-M albo płynem do higieny intymnej). Jeśli przed badaniem płyn z jelita nadal jest zanieczyszczony kałem, trzeba się wspomóc lewatywą (z ciepłej wody z solą) lub specjalnymi wlewkami oczyszczającymi (gotowe preparaty do kupienia w aptece bez recepty, np. Rectanal, Enema). Bardzo istotna jest również dieta na kilka dni przed badaniem, powinna być lekkostrawna. Należy unikać ziaren, nasion i pestek (jak np. nasiona pomidorów, malin, kiwi, siemię lniane, mak, słonecznik, sezam, chia), ponieważ obecne w jelicie utrudnią ocenę błony śluzowej, a także mogą uszkodzić kolonoskop. 2 dni przed kolonoskopią dieta powinna być ubogoresztkowa, trzeba zrezygnować z warzyw, owoców, razowego pieczywa, ciemnych makaronów, brązowego ryżu itd.
- Dietetyczne czyszczenie jelita, bez środków farmakologicznych, jest stosowane bardzo rzadko, głównie u osób starszych oraz źle tolerujących klasyczne czyszczenie. Polega na co najmniej 3-dniowej diecie płynnej i bezresztkowej. Należy pić bardzo duże ilości płynów (co najmniej 3 litry) wody niegazowanej, jasnych przejrzystych soków oraz odcedzonego i odtłuszczonego bulionu. Można spożywać także specjalne odżywki bezresztkowe, czyli preparaty do żywienia dojelitowego (enteralnego), np. Nutridrinki, Nutramil, Modulen IBD. Należy zastosować łagodne środki przeczyszczające, np. preparaty ziołowe oraz lewatywy z osolonej wody o temp. ciała. Takie przygotowanie jest łagodniejsze (bez silnej biegunki) i nie podrażnia jelita.
Oczyszczenie jelita grubego ocenia się w skali Boston (ang. Boston Bowel Preparation Scale - BBPS). Lewą, środkową oraz prawą część okrężnicy ocenia się w skali od 0 do 3. Wynik idealny, czyli prawidłowe przygotowanie jelita, to BBPS = 9/9 (3+3+3).
Lekarzowi wykonującemu badanie należy przekazać podstawowe informacje na temat stanu zdrowia, m.in. o chorobach (takich jak cukrzyca, choroba niedokrwienna serca, nadciśnienie tętnicze, tętniak aorty, skaza krwotoczna, jaskra), o uczuleniu na leki oraz o ewentualnej ciąży lub karmieniu piersią.
Przebieg kolonoskopii
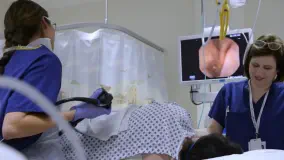
Kolonoskopia polega na wprowadzeniu przez odbyt kolonoskopu, czyli giętkiego, elastycznego "kabelka"-wziernika zakończonego kamerą i przesłaniu obrazu na zewnątrz. Pacjent otrzymuje specjalne jednorazowe spodenki z niewielkim rozcięciem, co pozwala uniknąć skrępowania. W trakcie badania leży się początkowo na lewym boku z nogami podciągniętymi do klatki piersiowej, później lekarz może polecić zmianę pozycji, np. na drugi bok czy na plecy. Przed wprowadzeniem endoskopu wykonuje się badanie per rectum, czyli palcem przez odbyt. Kolonoskop smaruje się żelem znieczulającym z lidokainą. Można również zastosować sedację (płytką lub głęboką) albo znieczulenie ogólne. W przypadku sedacji głębokiej oraz znieczulenia ogólnego musi być obecny anestezjolog. W trakcie kolonoskopii wprowadza się do jelita powietrze (aby je rozdąć) oraz płyny (aby oczyścić pole widzenia w razie potrzeby), dlatego badaniu towarzyszy zwykle uczucie rozpierania oraz wzdęcia.
Podczas kolonoskopii wykonuje się biopsję śluzówki, tj. pobiera się z różnych odcinków jelita malutkie fragmenty błony śluzowej do badania histopatologicznego pod mikroskopem, co pozwala na ocenę rodzaju i aktywności stanu zapalnego. Badający powinien pobrać wycinki bez względu na to, czy zaobserwował "na oko" makroskopowe zmiany śluzówki, czy też nie. Bardzo ważne jest pobranie wycinka z końcówki jelita krętego, w której często umiejscawia się Crohn.
W trakcie kolonoskopii mogą być również wykonywane zabiegi, np. usuwanie polipów (polipektomia), ciał obcych czy hamowanie krwawień.
Kolonoskopia trwa przeciętnie od 15 do 60 minut. Czas trwania zależy od stwierdzanych zmian, warunków anatomicznych oraz reakcji pacjenta.
Interpretacja wyników kolonoskopii
W trakcie kolonoskopii lekarz interpretuje obraz śluzówki jelita na ekranie monitora. Pacjent otrzymuje opis badania makroskopowego, czyli "na oko", od razu po badaniu.
Pobrane wycinki są interpretowane pod mikroskopem przez patomorfologa. Na opis tego badania histopatologicznego czeka się ok. 10-14 dni. Wynik ten bardzo często decyduje o diagnozie, np. CU czy CD.
Po badaniu
Przez cały dzień po kolonoskopii mogą dokuczać wzdęcia, nadmierne gazy oraz skurcze - winne temu jest powietrze wprowadzone do jelita w trakcie badania. Nie należy wstrzymywać oddawania gazów. Można wspomóc się lekami zawierającymi simetikon (np. Espumisan, Simetigast, Ulgix), rozkurczowymi (np. No-Spa, Buscopan, Scopolan), przeciwbólowymi (np. Apap) i/lub naparem z kopru włoskiego. Nie wolno stosować przeciwbólowych NLPZ jak aspiryna, Ibuprom czy Ketonal, ponieważ mogą one doprowadzić do krwotoku z jelita. Na podrażnioną okolicę odbytu można zastosować łagodzące maści, np. Linomag, Sudocrem, Proktis-M.
Jeśli zostało zastosowane znieczulenie (np. opioidowe leki przeciwbólowe, uspokajające benzodiazepiny, propofol), nie należy prowadzić samochodu w drodze powrotnej do domu.
W przypadku nasilonego krwawienia z odbytu (niewielkie jest dopuszczalne), gorączki, dreszczy lub silnego bólu należy pilnie zgłosić się do szpitala!
 JELITO W OGNIU
JELITO W OGNIU